Vasculite
Vasculite é um termo usado para descrever uma série de condições em que há inflamação dos vasos sanguíneos.
A vasculite pode ser primária (ocorrendo por conta própria) ou secundária (como resultado de infecção, ou em associação com outra condição, como a artrite reumatoide).
Os efeitos podem ser transitórios ou resultar em danos a longo prazo para a vasculatura.
Epidemiologia
A vasculite é rara. Cerca de 14.000 novos casos são diagnosticados no Reino Unido a cada ano. Um estudo da prática geral no Reino Unido descobriu que o tipo mais comum – polimialgia reumática (PR) – tinha uma prevalência cumulativa estimada (o número de pessoas que já teve a doença durante um determinado período de tempo) de 2,27%. O segundo mais comum foi arterite de células gigantes (GCA) com 0,41%.
- Arterite de Takayasu
- Wegener com Poliangiite (Granulomatose de Wegener)
- Poliarterite Nodosa
- Esclerose sistêmica (Esclerodermia)
Etiologia
- Idiopática (45-55%).
- Infecção (15-20%) – por exemplo, púrpura de Henoch-Schönlein, a vasculite séptica, erupções do trato respiratório superior de Wegener com poliangiite (granulomatose de Wegener), poliarterite nodosa (PAN).
- Doença inflamatória (15-20%) – por exemplo, Lúpus eritematoso sistêmico (LES), artrite reumatoide, doença de Crohn e colite ulcerativa.
- Induzida por drogas (10-15%) – por exemplo, sulfonamidas, beta-lactamas, quinolonas, antiinflamatórios não-esteroides (AINEs), contraceptivos orais, as tiazidas e vacinas contra gripe. Produtos químicos como inseticidas e produtos petrolíferos.
- Neoplásicas (< 5%) – por exemplo, como resultado de uma paraproteinaemia ou desordem linfoproliferativa.
Classificação
Muitas tentativas foram feitas para classificar esse grupo de doenças e existem diversas classificações. A Conferência de Consenso de Chapel Hill (CHCC) classificou amplamente as causas de vasculite em infecciosa e não-infecciosa e então passou a classificar ainda mais as causas não-infecciosas.
As causas infecciosas são consideradas como aquelas onde há invasão direta de patógenos na parede vascular, resultando em inflamação. Exemplos incluem vasculite rickettsial, aortite sifilítica e arterite de aspergillus.
Por causas não-infecciosas, o CHCC classificou a vasculite em:
| Vasos grandes (por exemplo, GCA) | Único-órgão (por exemplo, aortite isolada) |
| Meio-vaso (por exemplo, doença de Kawasaki) | Doença sistêmica associada (por exemplo, artrite reumatoide) |
| Vasos pequenos (por exemplo, o complexo imune) | Provavelmente associada (por exemplo, hepatite B, hepatite C) |
| Vaso-variável (por exemplo, doença de Behçet) |
Classificação do CHCC aplica-se a determinadas vasculites (o pleural de vasculite) no qual o anticorpo citoplasmático antineutrófilo (ANCA) está presente no sangue. Isso é conhecido como vasculite associada à ANCA (AAV). A Não-AAV ocorre geralmente em condições em que ocorre deposição de complexo imune (por exemplo, Púrpura de Henoch-Schönlein) ou fenômenos pan-neoplásicos.
Apresentação
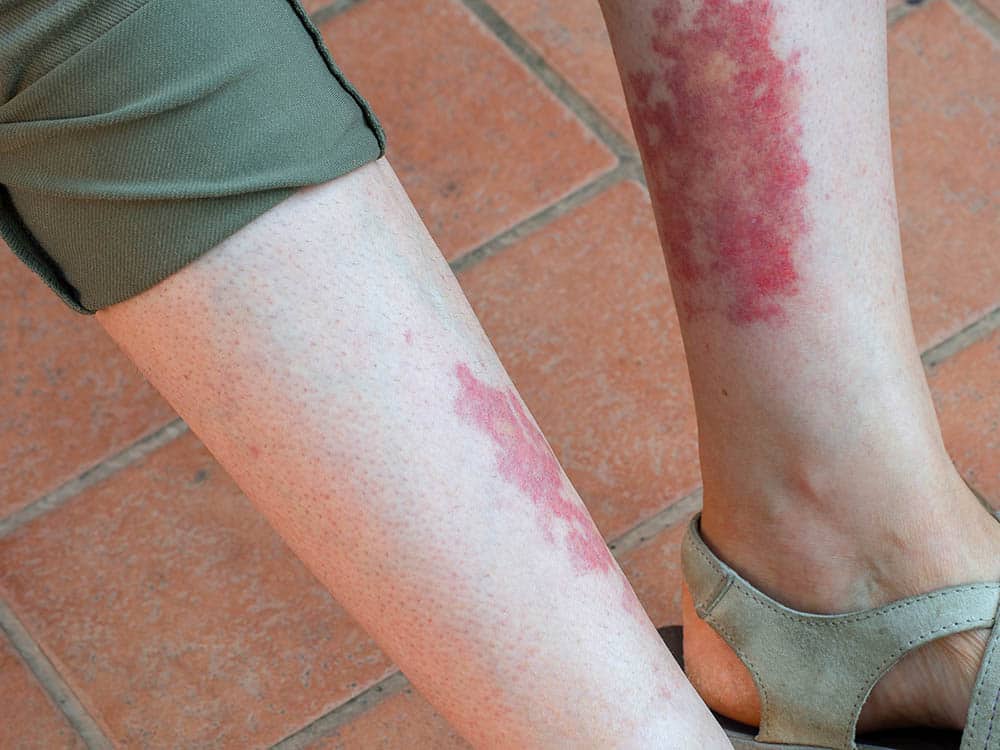
A vasculite pode afetar todo o sistema, produzindo uma ampla gama de sintomas. Embora sintomas inespecíficos tais como artralgia e letargia possam estar presentes por algum tempo, frequentemente o primeiro sinal perceptível de uma vasculite será como uma lesão de pele e, portanto, se apresentará como tal.
| Vasculite de pequenos vasos (Por vezes referida como vasculite de hipersensibilidade ou vasculite leucocitoclástica cutânea (LCV)) |
Vasculite de vasos de tamanho médio | Vasculite de grandes vasos (ou seja, aorta e principais ramificações) |
|
| Apresentação |
|
|
|
| Diagnóstico diferencial |
|
|
|
O diagnóstico da lesão da pele pode fornecer informações sobre o calibre do vaso envolvido, o diagnóstico potencial e onde mais no corpo a evidência de vasculite deve ser procurada.
O histórico completo deve ser tomado, particularmente com respeito a:
- Duração dos sinais/sintomas.
- Doenças recentes.
- Exposição recente a medicamentos, vacinas e produtos químicos.
- Outros sintomas – por exemplo, artralgia, tosse, sintomas de otorrinolaringologia, dormência e parestesia.
- Análise detalhada de todos os sistemas.
Tendo em conta a natureza sistêmica da muitas doenças vasculares, um exame físico completo deve ser realizado, incluindo exame do sistema nervoso central e otorrinolaringológico.
Pesquisas
Pesquisas devem ser adaptadas para a possível causa. Para todos os pacientes suspeitos de ter uma lesão vasculítica, considere:
- Hemograma completo e Contagem de células diferencial.
- Uréia e eletrólitos
- Função hepática.
- Marcadores inflamatórios.
- Cultura de urina, microscopia.
- Teste de urina para glicose, proteínas e sangue.
- Sorologia de hepatite (tipos B e C são associados com PAN e crioglobulinemia mista, respectivamente).
- Crioglobulinas.
- Níveis de complemento.
- Fator reumatoide.
- Raio-X tórax.
Também, considere:
- Culturas de ecocardiograma e hemoculturas se houver presença de sopro cardíaco.
- Anticorpos antinucleares (ANAs), se há envolvimento de vaso de tamanho médio e qualquer sugestão de doença do tecido conjuntivo.
- Biópsia cutânea tomada durante a fase aguda.
- Imagem
- o uso de imagens é uma abordagem relativamente nova, mas a Ressonância Magnética e o eco Doppler colorido tem potencial no diagnóstico de vasculite de grandes vasos.
Diagnóstico diferencial
Há várias outras condições que podem imitar a vasculite cutânea e estas devem ser consideradas quando chegar a um diagnóstico. Alguns dos mais comuns incluem:
- Picadas de insetos/escrófulo.
- Trauma.
- Lesões pigmentadas.
- Púrpura (por exemplo, devido a contagem baixa de plaquetas).
- Coagulopatia intravascular disseminada.
- Pitiríase liquenoide.
Tratamento
O tratamento irá variar consideravelmente de acordo com a causa subjacente e a gravidade dos sintomas e sua duração. Pode incluir:
- Evitar o fator precipitante, tais como drogas ou produtos químicos.
- Em geral, os corticosteroides são administrados para controlar sintomas agudos e evidências laboratoriais de inflamação sistêmica. Após o controle ser alcançado, podem ser feitas tentativas para dosagem de ajuste durante um mês.
- Opções como imunossupressão com ciclofosfamida, azatioprina, metotrexato ou tumor bloqueio de fator de necrose podem ser usadas.
- Vasculite associada à ANCA, as diretrizes europeias recomendam o uso de micofenolato mofetil.
- Uso de plasmaférese ou imunoglobulina intravenosa são opções para vasculite refratária.
- Existe uma crescente evidência para agentes biológicos na vasculite.
- Morbidade devido à dose cumulativa corticosteroide (bem como a toxicidade por imunossupressão) deve ser pesada no plano de cuidados a longo prazo.
Cirurgia
Ocasionalmente, a cirurgia vascular pode ser indicada. Os objetivos desta dependem da área afetada, mas podem ser abrir ou desviar o fluxo de sangue ao redor de uma área de bloqueio, tomar uma amostra (biópsia) ou para reparar uma área de dano nos órgãos.
Exemplos incluem:
- Implante de stent de vasos estenóticos, que é cada vez mais utilizado. Dilatação do balão também tem sido usada para melhorar o fluxo de renovascular.
- Pacientes com granulomatose com poliangiite (granulomatose de Wegener) podem desenvolver estenose subglótica, que é favorável à dilatação do balão.
Acompanhamento
- VHS pode ser usado como um marcador de atividade da doença.
- Pacientes com números elevados de anticorpo anticitoplasma de neutrófilo (c-ANCA) podem ter níveis normais durante os períodos de controle da doença e aumentar com a atividade da doença.
Prognóstico
Isto está relacionado com o grau de envolvimento da extremidade-órgão.
Complicações
Complicações são variadas e dependem da causa subjacente, do tamanho do vaso e dos órgãos afetados. Podem incluir:
- Insuficiência renal
- Gangrena digital
- Hemorragia pulmonar
- Infarto do SNC
- Trombose arterial ou venosa
- Estenose subglótica
Fonte: Patient.Info